検体検査室
検体検査室では生化学・免疫検査、血液・凝固機能検査、輸血検査、一般検査(検尿や便潜血)を血液や尿、
その他の体液を用いて、それぞれ以下のような検査を行っています。
生化学的検査
肝機能、腎機能、脂質、血糖値、炎症マーカー、電解質など、様々な成分について血液や尿を用いて調べます。いろいろな臓器に存在する成分もあるので、いくつかの検査項目を組み合わせて、病気の診断や治療効果の判定を行います。
免疫検査(感染症・腫瘍マーカー・ホルモンなどの検査)
肝炎ウイルスや梅毒感染について調べる検査や、腫瘍マーカーといったがんの診断補助や、治療効果の判定に用いる項目を検査しています。
血液検査
赤血球、白血球、血小板の数や、赤血球中に含まれるヘモグロビンの濃度などを検査します。貧血や出血のしやすさ、炎症の状態などが分かります。また、血球成分を顕微鏡で観察することによって、白血球の構成比率や、赤血球・白血球・血小板の形態異常がないかを調べます。
凝固機能検査
血液中には、出血を止める働きをする因子(凝固系)と、止血後に出血を止める際にできた血栓を溶かす因子 (線溶系)があります。さまざまな因子がバランスよく存在し機能しています。その機能の状態を調べます。
輸血検査
貧血などにより輸血が必要なときのための検査で、血液型の検査も輸血検査のひとつになります。
また、輸血をする際に、患者さんの血液と輸血をする血液製剤が適合するかを調べる交差適合試験を行っており、安全で適正な輸血の一旦を担っています。
尿検査
腎臓には、ろ過、吸収という働きがあり、体内の老廃物が尿となって排出されます。よって、尿を検査すると腎臓、尿路系の病気がわかるだけでなく、項目によってはそれ以外の臓器による影響を調べることができます。
尿検査では、蛋白、潜血、糖などがどのぐらい尿中に含まれているかを調べます。健康人では、尿中にはほとんど含まれていません。尿中に蛋白や潜血など、異常がみられた場合は、直接顕微鏡で尿中の成分を見る尿沈渣(にょうちんさ)を行います。
尿検査を行う際は、出始めの尿と最後の尿を捨て、真ん中の中間尿を採るようにお願いします。
便潜血検査
便潜血検査は、大腸(下部消化管)からの出血の有無を知るための検査です。
下部消化管から出血する病変には、大腸癌・潰瘍性大腸炎・大腸ポリープ・大腸憩室・炎症・感染症などがありますが、食事の欧米化により増加している大腸癌はその初期症状が出血のため、便潜血反応を早期発見のためのスクリーニング検査としています。
大腸の病気の出血は毎日とは限りません。そこで2回の異なる日や時間の排便から採取する2本法がよく用いられます。出血は必ずしも継続的ではないため1本(1回)法では陰性になることもあり、2本法の方が大腸出血の発見率が高くなります。
便潜血検査は免疫学的便潜血反応検査ともいい、ヒトの血液(ヘモグロビン)に特異性が高い検査です。緑黄色野菜・鉄・銅など食事・薬剤の影響はほとんどありませんが、痔などの肛門出血で陽性となる場合があります。また生理中でも陽性になりますので、採便しないようにします。
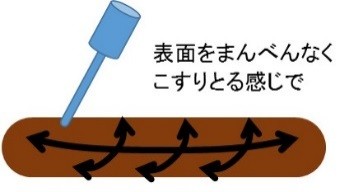
大腸癌はS状結腸や直腸に発生する頻度が高く、血液は便塊の表面に付着することが多いので、採取の際は表面をまんべんなくこすり取ります。採取後、25℃(室温)保存でのヘモグロビン残存率は1週間で約半分にまで下がってしまいますので、当院では受診日より1週間前までの便のみ受付しております。提出まで数日かかる時は出来るだけ低温(2~8℃)で保存して下さい。
微生物検査室
微生物検査室では、感染が起こっていると想定される部位から、痰や便、尿、脊髄液、関節液、胸水、腹水といった体液などを採取し、そこにある細菌を同定し、その細菌にどんな薬が効くかを調べていきます。
微生物検査
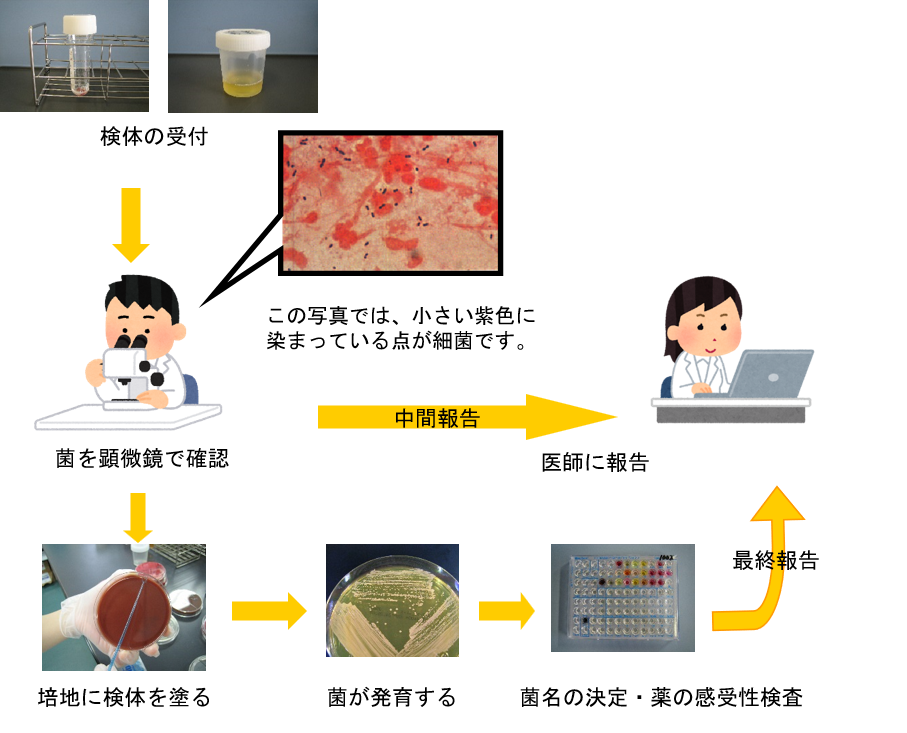
採取した検体を直接顕微鏡で観察し、細菌の観察を行います(塗抹鏡検)。次に検体の種類や予測される細菌によって、適切な培地や培地条件を選び、培養します。培養で育った細菌の塊(コロニー)をもとに、細菌の名前を調べます(同定検査)。その後、その細菌に効く薬と効かない薬を調べていきます(感受性検査)。
微生物検査は、細菌を培養する期間が必要なため、最終的な結果には、通常約3~4日かかります。特に、結核菌などは、発育速度が遅いため、最終報告は約2~4週間かかります。必要に応じて中間報告を行ってできるだけ、早く治療につなげられるようにしています。
細菌検査でよく用いられる痰の検査ですが、病気の原因となる細菌を検出するために、唾液成分の少ない痰が望まれます。
ここでは、簡単に細菌検査の流れをご説明します。
病理検査室
病理検査室では、手術や内視鏡で採取した臓器や組織、診察や健診時に採取した喀痰や分泌物などを用いて、以下のような検査をおこなっています。
細胞診検査
検査するもの
- 尿・喀痰・分泌物・胸水・腹水に剥がれ落ちた細胞
- 婦人科などの粘膜面をこすって採取した細胞
- 乳腺・甲状腺などの病変部から注射器で採取した細胞
これらの細胞の中に癌などの悪性の細胞がないか、あるいは炎症や良性の変化がないかを細胞検査士が顕微鏡で観察しています。
細胞診検査は比較的患者様に苦痛をあたえずに検査できますので、繰り返し検査を行いやすい利点があります。しかし、細胞が採取できない場合や、良悪判定の難しい場合があり、その時は組織検査に委ねられます。
組織検査
検査するもの
- 胃・腸・気管支の内視鏡で採取した組織
- 乳腺・甲状腺・肝臓・腎臓では、体表から注射針より少し太い針を刺して採取した組織
- 手術で摘出した組織
採取された病変部は加工され、ガラス標本になります。その標本を病理専門医が顕微鏡で観察し、細胞形態や組織構築から、病気の診断、病変部の大きさ、治療効果の判定を行います。
迅速組織検査
組織検査のひとつです。
手術中に提出された組織を約15分で検査します。執刀医は手術室で病理検査結果の連絡を受けて、臓器の切除範囲を決めたり、術式を変更したりします。できる限り完全な手術をするために重要な検査です。
甲南医療センターでは年間100件以上行っています。



